医療機関の皆さま
対象:医療従事者向け
(コンテンツの中に、手術画像や血管造影画像が含まれています。閲覧の際には御留意ください。なお、画像掲載については個人情報保護に努め、患者様の承諾を得て掲載しております。また、いかなる理由があっても画像を他で利用することは禁止しています。)
2013年5月に透析アクセスを一括管理するダイアライシスアクセスセンターが設立され、
10年目を迎えました!
ページ内目次
ダイアライシスアクセスセンターって何?
腎臓機能の代替治療法して血液透析と腹膜透析がありますが、いずれの透析方法もアクセスがないと治療が成立しません。
日本ではバスキュラーアクセスセンターという言葉はよく耳にしますが、DACという言葉はほとんど耳にすることがないと思います。バスキュラーアクセスセンターでは主に血液透析に必要なアクセスの作製、修復を担当することがほとんどですが、腹膜アクセスには関与しない場合がほとんどです。
DACは血液透析アクセスと腹膜透析アクセスの作製、修復、維持管理に関わる基幹部署となります。
具体的には血液透析アクセスに関する内容は、
日本ではバスキュラーアクセスセンターという言葉はよく耳にしますが、DACという言葉はほとんど耳にすることがないと思います。バスキュラーアクセスセンターでは主に血液透析に必要なアクセスの作製、修復を担当することがほとんどですが、腹膜アクセスには関与しない場合がほとんどです。
DACは血液透析アクセスと腹膜透析アクセスの作製、修復、維持管理に関わる基幹部署となります。
具体的には血液透析アクセスに関する内容は、
①新規内シャント造設
{自己動静脈内シャント(arteriovenous fistula; AVF) と人工血管移植内シャント(arteriovenous grafting; AVG)}
②内シャント修復
{瘤切除、内シャント縫縮、内シャント再建などの手術的修復と経皮的血管形成術(percutaneous transluminal angioplasty; PTA)}
③透析用ダブルルーメンカテーテル留置(非カフ型およびカフ型カテーテル留置)
が挙げられます。
また、腹膜透析では
④腹膜透析カテーテル留置
⑤トンネル感染時のカテーテル出口部変更術
が挙げられます。
{自己動静脈内シャント(arteriovenous fistula; AVF) と人工血管移植内シャント(arteriovenous grafting; AVG)}
②内シャント修復
{瘤切除、内シャント縫縮、内シャント再建などの手術的修復と経皮的血管形成術(percutaneous transluminal angioplasty; PTA)}
③透析用ダブルルーメンカテーテル留置(非カフ型およびカフ型カテーテル留置)
が挙げられます。
また、腹膜透析では
④腹膜透析カテーテル留置
⑤トンネル感染時のカテーテル出口部変更術
が挙げられます。
①~⑤を一括して担当するのがDACです。
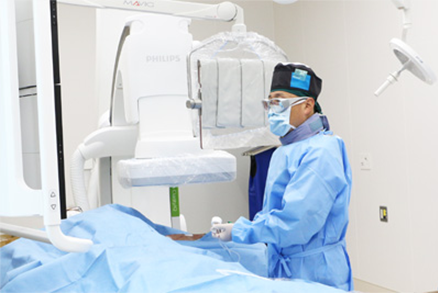
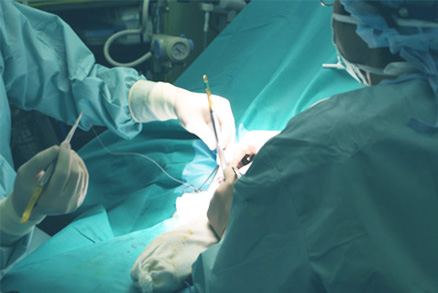
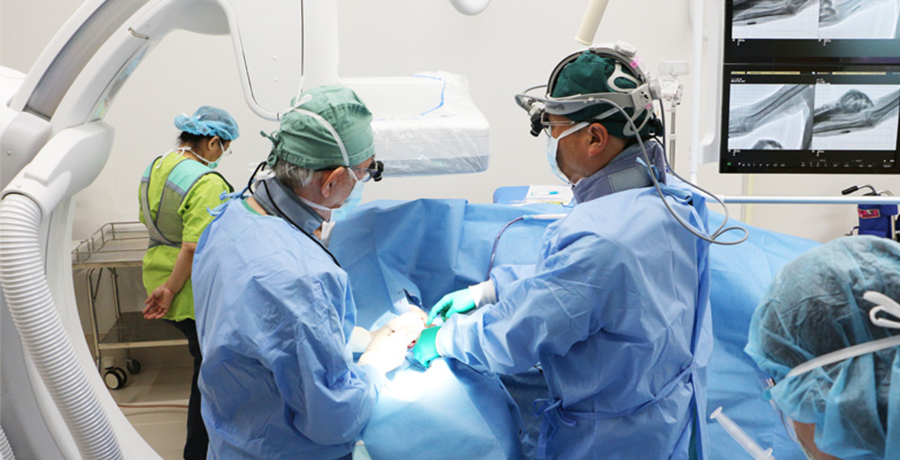
当院DACの特徴
術前評価、手術、術後評価を一貫して行います。
最も重視しているのは全身状態です。VA作製、再建によって心臓が受けるダメージを考慮して治療方針を決定していきます。問診で、最近食欲がなってきた、なんとなく元気がない、あるいは息切れなど心不全兆候がある場合は要注意で、内シャント手術可否決定で重要な因子となります。
初診の方はまず、採血によるBNP値、心電図、心エコーによって心負荷状況の把握を行い、呼吸機能検査による肺活量や拘束性障害有無、全身CTによる石灰化評価と下大静脈虚脱状況など右心負荷、肺炎の併存などをチェックします。
中でも、心バイオマーカーであるBNP値は様々な因子を反映しますが、いろんな疾患を発見しうるマーカーとしては非常に重要です。BNP高値症例の場合には体液量過剰、冠動脈疾患や睡眠時無呼吸症候群の併存の可能性もあり、総合的に評価し、内シャント手術に先行して心負荷所見を軽減する治療を優先する場合があります。
上記は心肺腎の3臓器同時治療の重要性を考慮して当院で積極的に取り組んでいる事項です。
最も重視しているのは全身状態です。VA作製、再建によって心臓が受けるダメージを考慮して治療方針を決定していきます。問診で、最近食欲がなってきた、なんとなく元気がない、あるいは息切れなど心不全兆候がある場合は要注意で、内シャント手術可否決定で重要な因子となります。
初診の方はまず、採血によるBNP値、心電図、心エコーによって心負荷状況の把握を行い、呼吸機能検査による肺活量や拘束性障害有無、全身CTによる石灰化評価と下大静脈虚脱状況など右心負荷、肺炎の併存などをチェックします。
中でも、心バイオマーカーであるBNP値は様々な因子を反映しますが、いろんな疾患を発見しうるマーカーとしては非常に重要です。BNP高値症例の場合には体液量過剰、冠動脈疾患や睡眠時無呼吸症候群の併存の可能性もあり、総合的に評価し、内シャント手術に先行して心負荷所見を軽減する治療を優先する場合があります。
上記は心肺腎の3臓器同時治療の重要性を考慮して当院で積極的に取り組んでいる事項です。
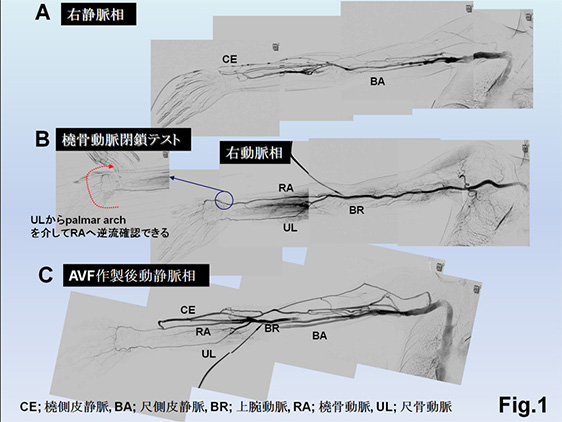
内シャント手術に先立ち、原則、術前動静脈造影を行い、手術デザインを確定して手術にのぞんでいます。末梢動脈閉塞がなく、前腕に吻合可能な条件のよい静脈がある症例はAVF作製 Fig.1)を優先的に行っています。また、穿刺可能な自己静脈が温存されている場合、流出路静脈だけだ問題になっている場合は人工血管部分置換を行うことで、自己静脈温存を極力図っています。
術前動静脈造影を行っている理由は前腕の橈骨動脈、または尺骨動脈のいずれか一方が閉塞している症例が22% (当院での2007~2010年の血管造影統計結果に基づく)で存在するからです。
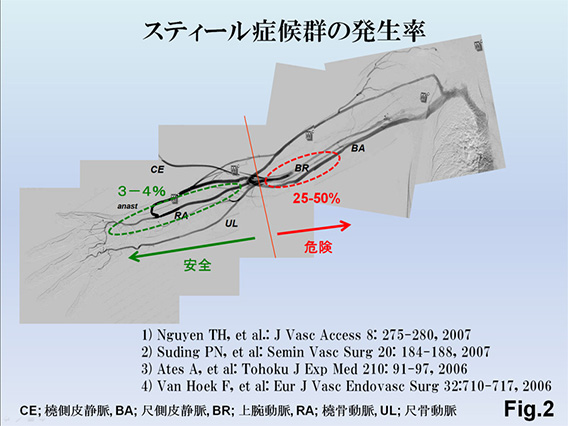
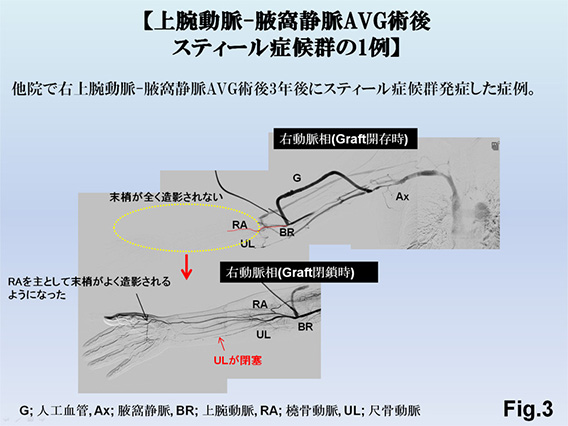
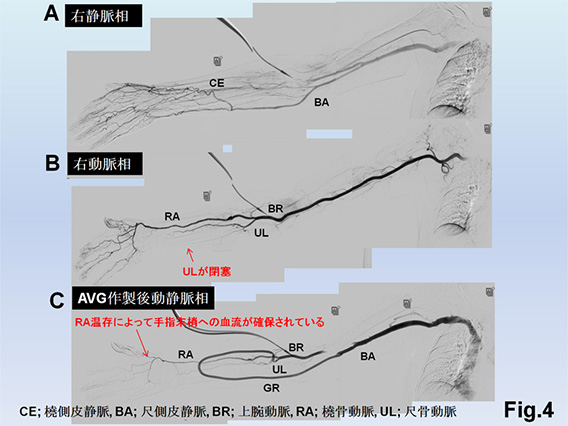
例えば、尺骨動脈が閉塞している場合は、主に橈骨動脈が手指を栄養するため、手指栄養で温存すべき橈骨動脈と橈側皮静脈を吻合するAVF手術では術後に血流が手指に流れにくくなり、スティール症候群(手が冷たくなったり、痛くなったり、潰瘍になったりする病態)を発症するリスクがあるからです。臨床的には上腕動脈に吻合すると術後半年から1年後よりスティール症候群を発症することがあり、橈骨動脈や尺骨動脈を吻合動脈として選択するよりスティール症候群発症リスクが高い Fig.2)ことに配慮して、できるだけ末梢の動脈で吻合するように心がけています。上腕動脈に吻合したことで末梢に血流が確保できずスティール症候群を生じた症例 Fig.3)もあります。仮に一方の尺骨動脈が閉塞している症例では橈骨動脈を温存して閉塞している尺骨動脈基部に流入動脈を設定するAVG作製Fig.4)を行います。手指を栄養する動脈を必ず1本温存することがスティール症候群回避のKey pointになっています。
術前動静脈造影を行っている理由は前腕の橈骨動脈、または尺骨動脈のいずれか一方が閉塞している症例が22% (当院での2007~2010年の血管造影統計結果に基づく)で存在するからです。
例えば、尺骨動脈が閉塞している場合は、主に橈骨動脈が手指を栄養するため、手指栄養で温存すべき橈骨動脈と橈側皮静脈を吻合するAVF手術では術後に血流が手指に流れにくくなり、スティール症候群(手が冷たくなったり、痛くなったり、潰瘍になったりする病態)を発症するリスクがあるからです。臨床的には上腕動脈に吻合すると術後半年から1年後よりスティール症候群を発症することがあり、橈骨動脈や尺骨動脈を吻合動脈として選択するよりスティール症候群発症リスクが高い Fig.2)ことに配慮して、できるだけ末梢の動脈で吻合するように心がけています。上腕動脈に吻合したことで末梢に血流が確保できずスティール症候群を生じた症例 Fig.3)もあります。仮に一方の尺骨動脈が閉塞している症例では橈骨動脈を温存して閉塞している尺骨動脈基部に流入動脈を設定するAVG作製Fig.4)を行います。手指を栄養する動脈を必ず1本温存することがスティール症候群回避のKey pointになっています。
動脈静脈造影には基本的には陽性造影剤であるヨード造影剤を使用しますが、ヨード造影剤を希釈して用いるため、総使用量は20~30ml程度ですみます。保存期腎不全の場合は、造影剤腎症発症リスクが心配になると思いますが、腎保護目的の輸液を行いながら検査を行いますので、2007年以降、造影剤使用量30ml未満で急速に腎機能が悪化した症例は幸い経験しておりません。
もちろん、造影剤アレルギーの方には炭酸ガス造影で術前評価を行っています。炭酸ガスは10~30秒で血中に吸収され、呼気で排泄させるアレルギー症状のないガスによる陰性造影剤です。
シャント維持管理では、血液浄化療法センターと連携し、透析量の指標であるKt/V、クリアランスギャップ、静止静脈圧を基軸にしながら、実血流量モニターやシャントエコーを用いて非侵襲的にシャント機能を評価しています。
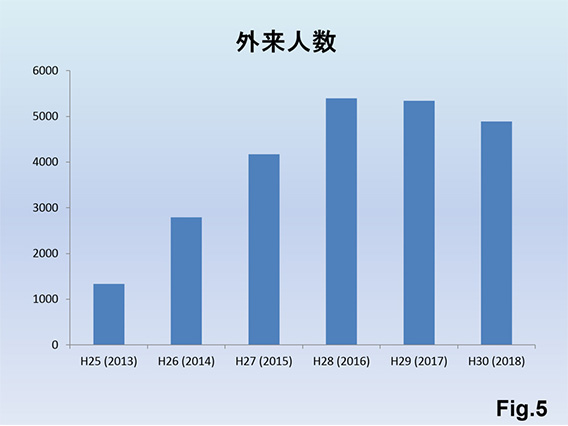
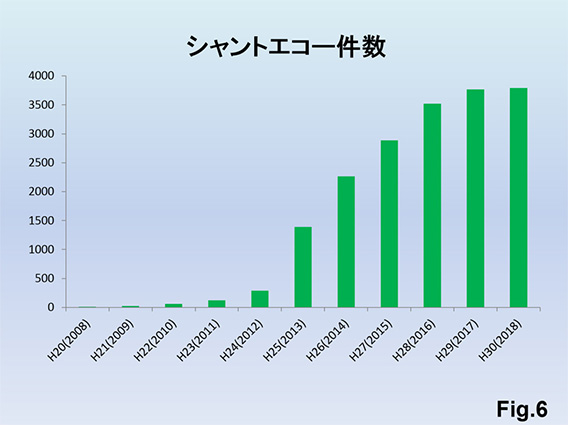
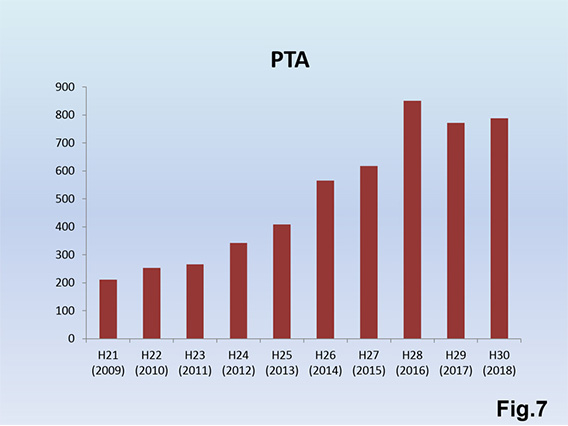
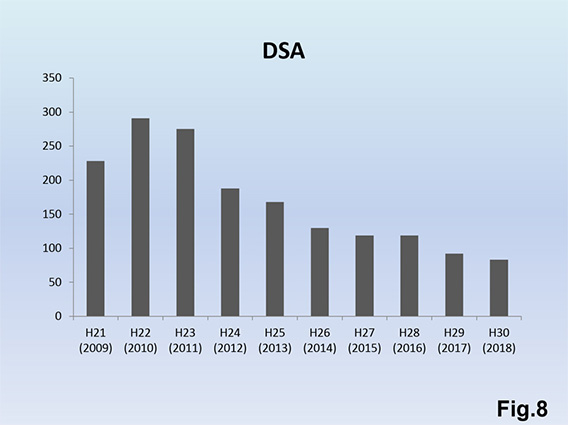
紹介患者数の増加で、外来受診件数Fig.5)とシャントエコー件数Fig.6)は増加傾向で、シャントエコーの重要性は益々高まっています。シャントエコーを3~4ヵ月毎に定期的に行うことでPTA件数が増加Fig.7)しているにもかかわらずDSA件数は減少傾向Fig.8)となっており、低侵襲に内シャント狭窄状況の把握が可能となっています。トレンドとしてはシャントエコー所見がPTAの決定要因として大きな役割を担っているようです。
もちろん、造影剤アレルギーの方には炭酸ガス造影で術前評価を行っています。炭酸ガスは10~30秒で血中に吸収され、呼気で排泄させるアレルギー症状のないガスによる陰性造影剤です。
シャント維持管理では、血液浄化療法センターと連携し、透析量の指標であるKt/V、クリアランスギャップ、静止静脈圧を基軸にしながら、実血流量モニターやシャントエコーを用いて非侵襲的にシャント機能を評価しています。
紹介患者数の増加で、外来受診件数Fig.5)とシャントエコー件数Fig.6)は増加傾向で、シャントエコーの重要性は益々高まっています。シャントエコーを3~4ヵ月毎に定期的に行うことでPTA件数が増加Fig.7)しているにもかかわらずDSA件数は減少傾向Fig.8)となっており、低侵襲に内シャント狭窄状況の把握が可能となっています。トレンドとしてはシャントエコー所見がPTAの決定要因として大きな役割を担っているようです。
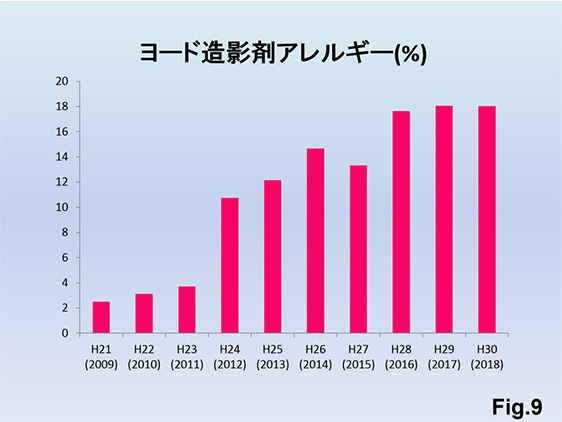
血管造影数に対するヨード造影剤アレルギー患者比率は最新の当院統計で18%程度Fig.9)あり、可能な限り、炭酸ガス造影を用いて行っております。2012年までのヨード造影剤アレルギー比率が低い理由としては、症状の軽いヨード造影剤アレルギー患者識別の厳格化ができていなかった可能性が考えられます。2013年以降に増加傾向にある理由としてはヨード造影剤アレルギー既往のある紹介患者数が増加していることが主因と分析しています。近年エコー下PTAも注目されていますが、全体像が把握できないことが欠点としてあげられ、中心静脈狭窄などの狭窄を見逃す場合があるため、当院では極力炭酸ガスによる全体像の把握に努めています。
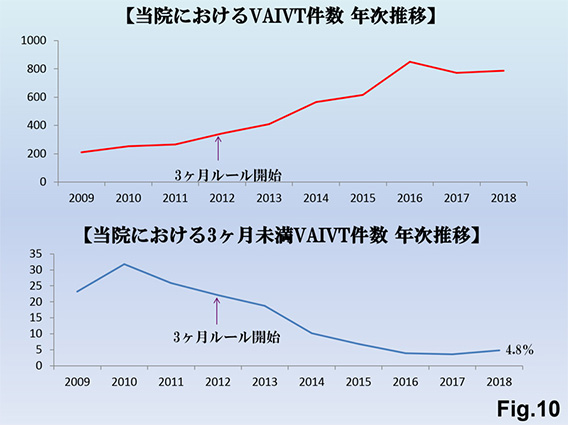
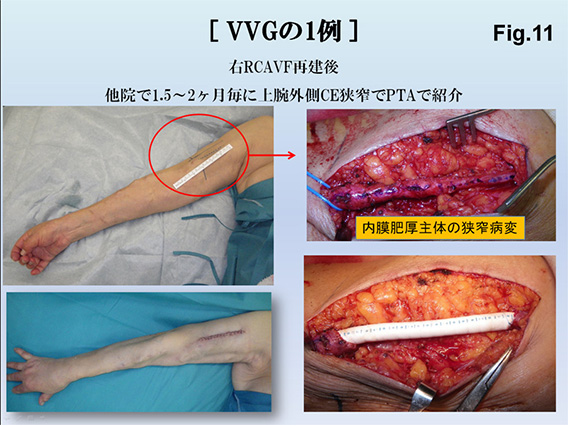
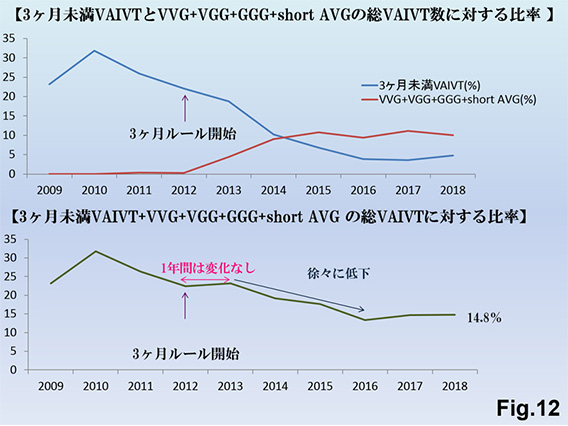
2012年からの3ヵ月ルールが施行され、2012年以前では当院でも3ヵ月未満PTA率Fig.10)は22~30%程度でしたが、2013年から内膜肥厚中心の狭窄病変に対しては外科的に人工血管部分置換術(VVG、VGG、GGG) Fig.11)へ転換を図ることで、経年的に3ヵ月未満PTA率は18%(2013年)→10%(2014年)→6.8%(2015年) →3.9%(2016年)→3.6%(2017年)と減少傾向となっていました。しかし、新規紹介患者数増加に伴い4.8%(2018年)→5.2%(2019年)→6.4%(2020年)→7.2%(2021年)と若干増加傾向となっています。もう一つの要因として90日未満PTAであってもFV、RIの一定要件を満たせばPTA算定できるように制度変更させたことが挙げられます。外科的治療をPTAと組み合わせてハイブリッドFig.12)で行うことで、治療回数を減少させることが可能となっています。
当院での手術治療については、新規作製は1割にとどまり、9割が修復、再建ですが、低侵襲目的で、前腕手術の際は静脈麻酔としてフェンタネストを用いていましたが、2015年4月から上肢神経ブロック併用を導入致しました。腋窩レベルでの腕神経叢ブロックを行っていましたが、正中神経ブロックで麻酔が覚めるまで、一時的に手指が使えないなどの問題がありました。そこで、前腕の知覚神経を選択的にブロックするように低侵襲麻酔を進化させ、2015年10月以降は内側前腕皮神経+筋皮神経の2ポイント神経ブロックへ変更しています。2ポイント神経ブロックによって、前腕の知覚神経のほとんどをブロックすることが可能となります。筋皮神経は上腕二頭筋を支配するため筋皮神経ブロックにより前腕屈曲ができなくなりますが、正中神経は温存されているため、手をにぎったり開いたりすることは可能です。上肢知覚神経ブロックは術後疼痛の軽減に大きく貢献しています。この2ポイント神経ブロックは松田浩明医師が考案された画期的な低侵襲麻酔方法(Matsuda H, Oka Y, Takatsu S. et al.: Ultrasound-guided block of selective branches of the brachial plexus for vascular access surgery in the forearm: a preliminary report. J Vasc Access.17(3):284-90, 2016)(SAGE journals)であり、当院でも参考にさせていただいている方法です。
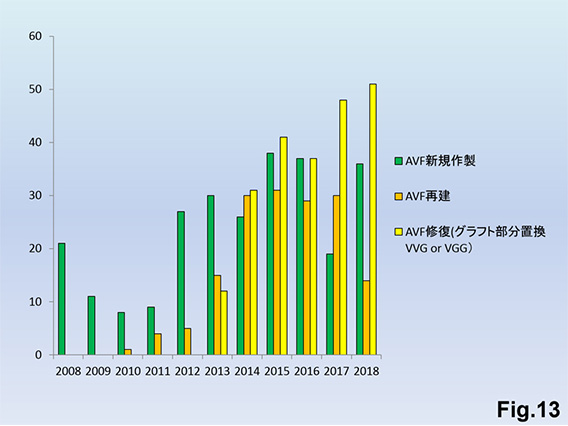
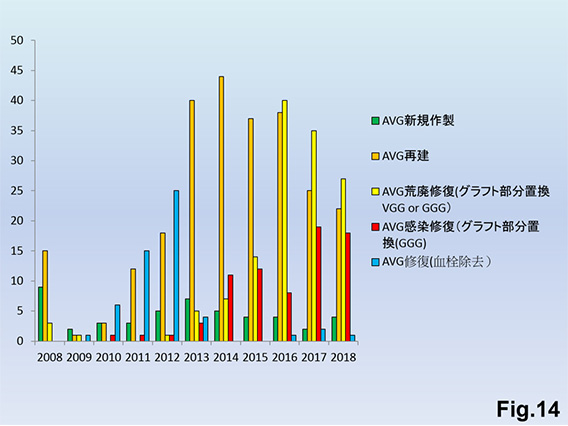
当院における手術統計ですがAVFは新規作製は少なく、ほとんどが再建、修復Fig.13)です。AVGでは新規造設は年間5例程度で、9割以上が再建、修復Fig.14)となっています。
当院における手術統計ですがAVFは新規作製は少なく、ほとんどが再建、修復Fig.13)です。AVGでは新規造設は年間5例程度で、9割以上が再建、修復Fig.14)となっています。
臨床成績では、内シャント3年累積開存成績はAVF、AVGともに90%を超えています。
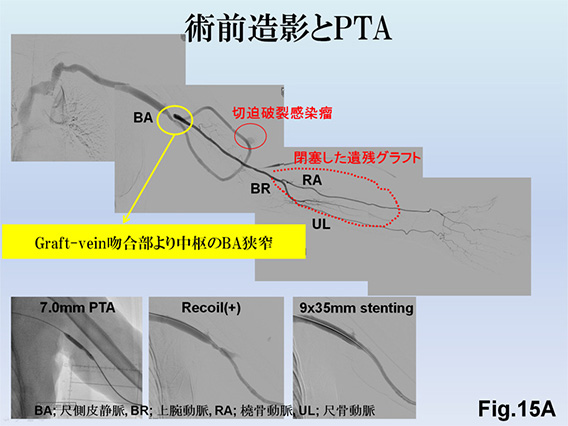
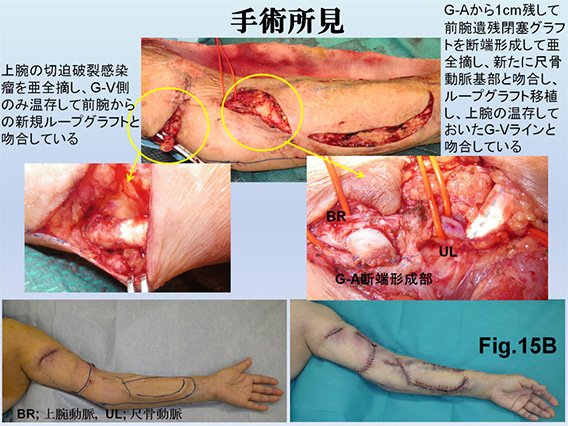
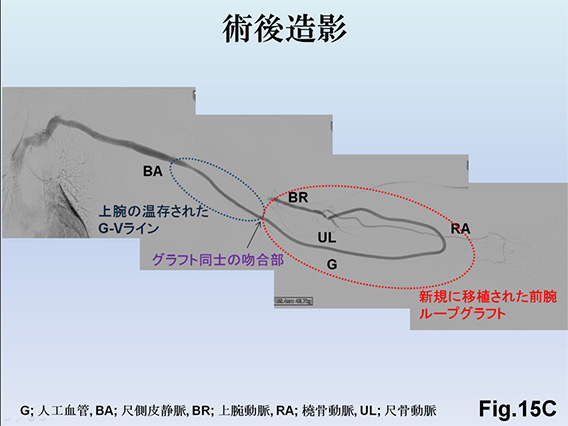
当院に紹介されてくる患者の多くがグラフト移植後の閉塞状態であるため、AVG再建の際には遺残グラフトを亜全摘し、新しくループグラフト移植Fig.15A、B、C)することも積極的に行っています。
当院に紹介されてくる患者の多くがグラフト移植後の閉塞状態であるため、AVG再建の際には遺残グラフトを亜全摘し、新しくループグラフト移植Fig.15A、B、C)することも積極的に行っています。
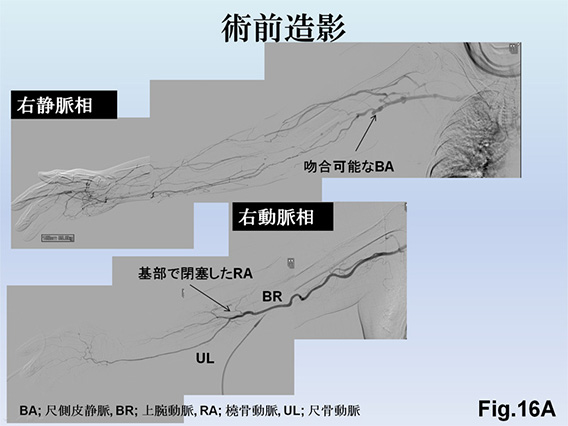
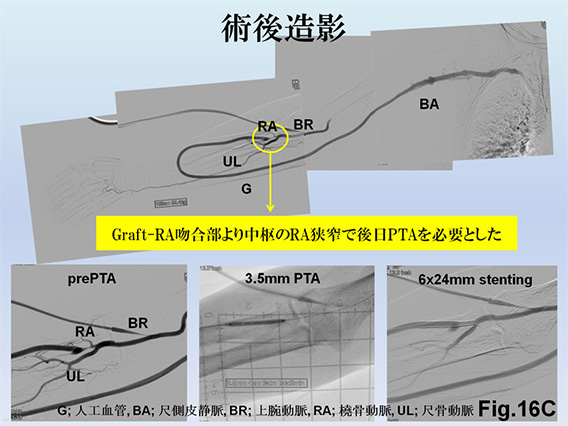
また、スティール症候群を回避した再建術のノウハウを確立しており、術前に動静脈造影を行って合併症が起きないような手術デザインを考案しています。特に人工血管を用いた再建では、上腕動脈吻合を避け、閉塞した橈骨動脈の一部を人工血管を用いてrestolation(再構築)し、patch-angioplasty(パッチ血管形成) を併用したAVG再建Fig.16A、B、C)も手がけています。
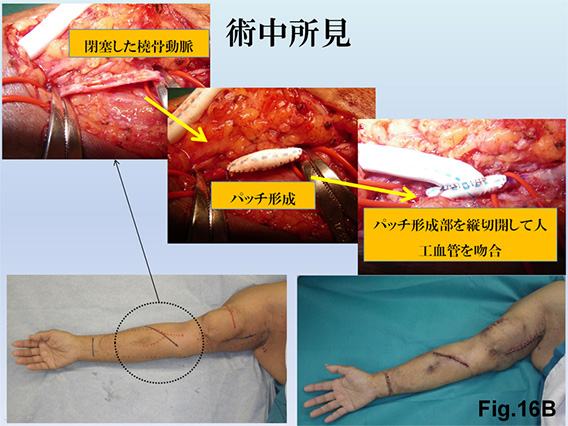
AVG感染についてはG-A吻合部に感染波及がなく、限局性感染の場合はバンコマイシンを中心とした抗生剤投与で血中濃度を担保した上でグラフトを極力温存し、感染人工血管の部分切除、人工血管部分置換で対応しています。
急性血栓閉塞に関しては、当院で施行しているAVFでは約1%ですが、AVGでは3~5%の割合で推移しています。AVG閉塞に関しては血栓吸引療法、血栓除去、血栓溶解療法など様々な治療方法がありますが、後にPTAを追加することも多く、初期成功率に差がないため、現在では血栓溶解療法をFirst choiceで行い、必要に応じてPTAを追加するようにしています。
しかしながら2022年初頭、ウロキナーゼ供給不足に直面いました。ウロキナーゼ安定供給までの間は観血的血栓除去術にシフトして急場を乗り切り、薬剤安定供給を待ちたいところです。
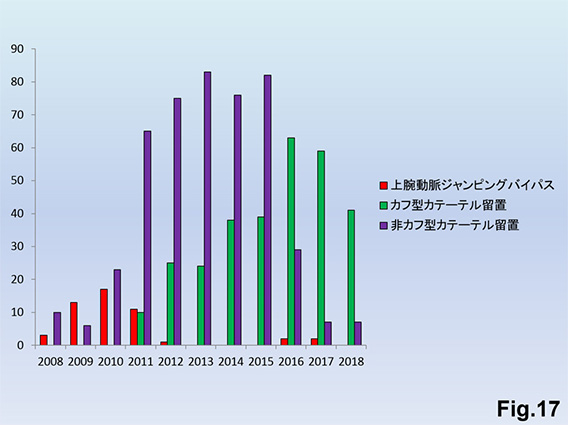
透析の高齢化、血管荒廃、心不全が理由で、内シャントが作製できず、心臓に負担のない非シャントであるカテーテル透析をせざるを得ない方が増加しています。非シャント作製の統計Fig.17)については上腕動脈ジャンピングバイパスからカフ型カテーテルへと、より低侵襲な治療方針にシフトしてきています。また、人工血管移植後に穿刺が可能となるまで4週間以上を要する症例もあるため、ブリッジユース目的のカフ型カテーテル留置も増加しています。AVF修復として人工血管部分置換で対応可能な症例が増加したことで、AVG再建が2017年以降減少Fig.14)に伴ってブリッジユースとしてのカフ型カテーテル留置件数も減少傾向となっています。
急性血栓閉塞に関しては、当院で施行しているAVFでは約1%ですが、AVGでは3~5%の割合で推移しています。AVG閉塞に関しては血栓吸引療法、血栓除去、血栓溶解療法など様々な治療方法がありますが、後にPTAを追加することも多く、初期成功率に差がないため、現在では血栓溶解療法をFirst choiceで行い、必要に応じてPTAを追加するようにしています。
しかしながら2022年初頭、ウロキナーゼ供給不足に直面いました。ウロキナーゼ安定供給までの間は観血的血栓除去術にシフトして急場を乗り切り、薬剤安定供給を待ちたいところです。
透析の高齢化、血管荒廃、心不全が理由で、内シャントが作製できず、心臓に負担のない非シャントであるカテーテル透析をせざるを得ない方が増加しています。非シャント作製の統計Fig.17)については上腕動脈ジャンピングバイパスからカフ型カテーテルへと、より低侵襲な治療方針にシフトしてきています。また、人工血管移植後に穿刺が可能となるまで4週間以上を要する症例もあるため、ブリッジユース目的のカフ型カテーテル留置も増加しています。AVF修復として人工血管部分置換で対応可能な症例が増加したことで、AVG再建が2017年以降減少Fig.14)に伴ってブリッジユースとしてのカフ型カテーテル留置件数も減少傾向となっています。
当院では臨床研究にも力を入れており、岡山大学研究推進産学官連携機構との共同研究により、留置ルートと出口部を正確に設置できるように、清潔野でマーキング可能なカフ型カテーテル事前設定器具(Dot Marker)Fig.18)や、転落防止用レントゲン透視手術板を開発し、ケイテクノ有限会社(現・ケイプラビジョン株式会社)より市販されるようになりました。これらについては臨床試験で有用性を確認しています。
Ohara T, Sakurama K, HiramatsuS,KaraiT, Sato T, Nishina Y. New insertion support device assisted the accurate placement of tunneled cuffed catheter:first experience of 10 cases. J VascAccess.2018 Sep;19(5):501-505.
Toshiaki Ohara, Kazufumi Sakurama, Satoshi Hiramatsu. New Vascular-Access Intervention Assistance Plate Provides Good Operability and Safety by Preventing Accidental Falls: First Experience of 1,872 Cases. Acta Med Okayama 2020 Dec;74(6):505-511.
Ohara T, Sakurama K, HiramatsuS,KaraiT, Sato T, Nishina Y. New insertion support device assisted the accurate placement of tunneled cuffed catheter:first experience of 10 cases. J VascAccess.2018 Sep;19(5):501-505.
Toshiaki Ohara, Kazufumi Sakurama, Satoshi Hiramatsu. New Vascular-Access Intervention Assistance Plate Provides Good Operability and Safety by Preventing Accidental Falls: First Experience of 1,872 Cases. Acta Med Okayama 2020 Dec;74(6):505-511.

さらに、Dot Markerを用いたカフ型カテーテル留置手技ビデオについては下記をご覧下さい。
このビデオはカフ型カテーテル留置手技動画であり、観血的処置が含まれています。
十分ご理解いただいた上で、ご視聴下さい。
十分ご理解いただいた上で、ご視聴下さい。
ペインクリニックも行っております。
普段からビリッとした痛みを生じていませんか?神経の痛みである神経障害性疼痛で受診される方が増加しています。まずは痛みの閾値をあげて、少しの疼痛刺激でも痛くないと頭に覚えさせることが重要です。
穿刺時のみ穿刺部に痛みがある場合は穿刺部位の変更が有効です。最近はエコーで神経と血管の位置を同定して神経のない箇所に穿刺をすると痛みが改善することが報告されています。
非穿刺時にも痛みがある場合はトリガーポイントを見つけて神経ブロックをしてみると痛みがとれます。1回で痛みが軽減する場合もあれば繰り返しブロックすることで痛みが出現しにくくなってくることもしばしば経験します。
普段から痛みが生じている場合はミロガバリン1.25mgを眠前に1C内服し、1週間ごとに漸増して軽快したら1ヵ月程度してから中止するとその後も痛みが出にくくなります。また、穿刺後のみに痛みが穿刺部以外にも上腕の痛みが生じる場合には穿刺による関連痛の疑いがあり、透析直前に内服して透析すると疼痛軽減することが期待できます。副作用でふらつきやめまい、吐き気が生じることがありますので、初期投与量の半量である1.25mgから開始することがポイントです。痛みで悩まれていらっしゃる方は是非受診をお勧めします。
腹膜透析アクセスではカテーテル感染とカテーテル位置異常が問題となります。このため、当院では2段階にわけたSMAP法(Stepwise initiation of PD using Moncrief And Popovich)を採用し、トンネル感染が生じないように努めております。感染が生じた場合でも上腹部出口部に設定することによって、出口部感染が生じても、出口部変更術をするだけで、カテーテルロスにならないようにしています。また、カテーテル位置異常防止目的に2009年からPWAT(peritoneal wall anchoring technique)を用いています。2012年10月~2014年5月までの1年半の期間で、PWATをしていない時期がありましたが、1件の位置異常発生があり、その後は再びPWATをするように変更しております。11年間の経過ではPWAT採用後は位置異常は固定が甘かった1件のみにとどまっています。
穿刺時のみ穿刺部に痛みがある場合は穿刺部位の変更が有効です。最近はエコーで神経と血管の位置を同定して神経のない箇所に穿刺をすると痛みが改善することが報告されています。
非穿刺時にも痛みがある場合はトリガーポイントを見つけて神経ブロックをしてみると痛みがとれます。1回で痛みが軽減する場合もあれば繰り返しブロックすることで痛みが出現しにくくなってくることもしばしば経験します。
普段から痛みが生じている場合はミロガバリン1.25mgを眠前に1C内服し、1週間ごとに漸増して軽快したら1ヵ月程度してから中止するとその後も痛みが出にくくなります。また、穿刺後のみに痛みが穿刺部以外にも上腕の痛みが生じる場合には穿刺による関連痛の疑いがあり、透析直前に内服して透析すると疼痛軽減することが期待できます。副作用でふらつきやめまい、吐き気が生じることがありますので、初期投与量の半量である1.25mgから開始することがポイントです。痛みで悩まれていらっしゃる方は是非受診をお勧めします。
腹膜透析アクセスではカテーテル感染とカテーテル位置異常が問題となります。このため、当院では2段階にわけたSMAP法(Stepwise initiation of PD using Moncrief And Popovich)を採用し、トンネル感染が生じないように努めております。感染が生じた場合でも上腹部出口部に設定することによって、出口部感染が生じても、出口部変更術をするだけで、カテーテルロスにならないようにしています。また、カテーテル位置異常防止目的に2009年からPWAT(peritoneal wall anchoring technique)を用いています。2012年10月~2014年5月までの1年半の期間で、PWATをしていない時期がありましたが、1件の位置異常発生があり、その後は再びPWATをするように変更しております。11年間の経過ではPWAT採用後は位置異常は固定が甘かった1件のみにとどまっています。
2013年5月に開設したダイアライシスアクセスセンターは9年が経過しました。ダイアライシス専門外来は月曜日・火曜日・水曜日・金曜日の午前(10時00分~11時30分)、午後(14時00分~16時30分)に設けてあります。
現在、紹介は主に血液透析アクセスに関するものがほとんどを占めますが、腹膜透析アクセスに関するご相談も受け付けておりますので、お気軽にご相談下さい。
日本ではまだ馴染みがないDACですが、透析を受けておられる方が安心して安定した透析生活ができるように微力ながら尽力して参りますので、どうぞ宜しくお願い申し上げます。
Vol.7 2022年 9月22日
重井医学研究所附属病院
ダイアライシスアクセスセンター長 櫻間教文
現在、紹介は主に血液透析アクセスに関するものがほとんどを占めますが、腹膜透析アクセスに関するご相談も受け付けておりますので、お気軽にご相談下さい。
日本ではまだ馴染みがないDACですが、透析を受けておられる方が安心して安定した透析生活ができるように微力ながら尽力して参りますので、どうぞ宜しくお願い申し上げます。
Vol.7 2022年 9月22日
重井医学研究所附属病院
ダイアライシスアクセスセンター長 櫻間教文





